导图社区 腹部损伤
- 139
- 1
- 0
- 举报
腹部损伤
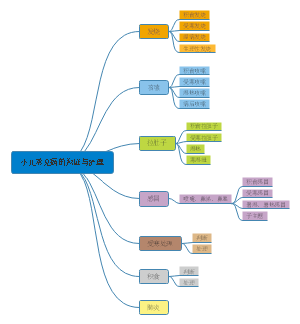
这是一个关于腹部损伤的思维导图,包含腹部损伤分类、临床表现、腹部闭合性损伤临床特点、腹部闭合性损伤诊断思路、腹部损伤处理、脾破裂等。
编辑于2024-10-23 13:04:35- 腹部损伤
- 41胰腺疾病
这是一个关于41胰腺疾病的思维导图,急性胰腺炎( AP ):是多种病因引起的胰酶激活,继以胰腺局部炎症反应为主要特征,伴或不伴有其他器官功能改变的疾病。临床上大多数患者为轻型,预后良好。10%-20%为重型,临床经过凶险,死亡率高。
- 35小肠疾病
这是一个关于35小肠疾病的思维导图,小肠疾病是指发生在小肠的各种疾病,包括小肠损伤出血性疾病、小肠血管相关性疾病、小肠炎性疾病、肠梗阻、小肠肿瘤等。这些疾病可能由多种原因引起,如腹部外伤、感染、粘连等。
- 33急性化脓性腹膜炎
这是一个关于33急性化脓性腹膜炎的思维导图,急性化脓性腹膜炎累及整个腹腔,分为继发性和原发性腹膜炎,介绍了概述、病理、分类、临床表现、辅助检查、治疗等。
腹部损伤
社区模板帮助中心,点此进入>>
- 41胰腺疾病
这是一个关于41胰腺疾病的思维导图,急性胰腺炎( AP ):是多种病因引起的胰酶激活,继以胰腺局部炎症反应为主要特征,伴或不伴有其他器官功能改变的疾病。临床上大多数患者为轻型,预后良好。10%-20%为重型,临床经过凶险,死亡率高。
- 35小肠疾病
这是一个关于35小肠疾病的思维导图,小肠疾病是指发生在小肠的各种疾病,包括小肠损伤出血性疾病、小肠血管相关性疾病、小肠炎性疾病、肠梗阻、小肠肿瘤等。这些疾病可能由多种原因引起,如腹部外伤、感染、粘连等。
- 33急性化脓性腹膜炎
这是一个关于33急性化脓性腹膜炎的思维导图,急性化脓性腹膜炎累及整个腹腔,分为继发性和原发性腹膜炎,介绍了概述、病理、分类、临床表现、辅助检查、治疗等。
- 相似推荐
- 大纲
腹部损伤
腹部损伤分类
开放性损伤(锐器或火器伤):伤口明显,临床诊疗较明确 最多见:肝
①非穿透伤(可伴有内脏损伤) ②穿透伤(腹膜破损,多伴内脏损伤): 贯通伤 、盲管伤(有入口无出口)
闭合性损伤(钝性暴力、碰撞或挤压伤):腹壁无伤口,内脏损伤不易发现 最多见:脾
①单纯腹壁损伤 ②腹壁损伤合并内脏损伤
医源性损伤:穿刺、内镜、灌肠、刮宫、腹部手术等诊疗措施所致
临床表现(病因及伤情不同,临床表现差异大)
单纯腹壁损伤:局限性腹壁肿胀、压痛或皮下瘀斑
内脏挫伤:腹痛或无症状;重则腹腔内出血、腹膜炎
实质性脏器损伤(肝、脾、胰、肾或大血管损伤等):腹腔内或腹膜后出血
空腔脏器损伤(胃肠道、胆道、膀胱等):胃肠道症状,腹痛、腹膜刺激征明显,重则感染性休克 腹膜刺激强度由强至弱:胃液、胆汁、胰液>肠液>血液
腹部闭合性损伤临床特点
①腹部外伤后出现腹痛及恶心、呕吐:伤区疼痛进行性加重,腹痛范围扩展;腹膜炎体征,腹部叩诊:肝浊音界缩小或消失、脾浊音区扩大、腹内移动性浊音阳性 ②内出血、失血性休克:腹内实质器官或血管损伤,出现面色苍白、皮肤湿冷、脉搏快弱、血压下降 ③消化道或泌尿道损伤出血:呕血、便血、尿血等
腹部闭合性损伤诊断思路
判断有无内脏损伤(结合受伤史、生命体征、体格检查和实验室检查)
考虑腹内器官损伤: ①早期发生休克,尤其失血性休克 ②持续性剧烈腹痛并进行性加重伴恶心、呕吐者 ③有明显腹膜刺激症 ④有气腹表现者 ⑤腹部出现移动性浊音者 ⑥有便血、呕血、血尿者 ⑦直肠指诊发现直肠前壁有压痛感或波动感,指套染血者
判断损伤脏器:应注意多发性损伤
①同一脏器有多处损伤 ②腹内有一个以上脏器同时受伤 ③腹部损伤合并头、胸、脊柱、四肢损伤 ④腹部以外损伤累及腹内脏器
诊断困难时可作以下辅助检查
X 线检查
胃肠道破裂(胃、十二指肠、结肠,小肠少见)一膈下新月影 腹膜后积气一腹膜后十二指肠或结直肠穿孔 腹膜后血肿一腰大肌影消失 脾破裂一胃大弯锯齿形压迹 肝破裂一右膈升高,肝正常外形消失及右下胸肋骨骨折
B 型超声检查
实质脏器(肝、脾、胰、肾等)诊断率高——脏器形态和包膜连续性,周围积血积液情况
CT
肠道损伤一肠壁中断或局部缺损,肠腔内容物外溢,肠壁血肿 肠系膜损伤一肠系膜"水桶柄"样撕脱伤,肠系膜血肿,肠系膜血管"串珠样"改变和突然中断 胰腺及后腹膜间隙诊断率高,血管造影增强 CT 可鉴别活动性出血及部位
化验检查
空腔脏器破裂致腹膜炎者一白细胞计数及中性粒细胞比例增高 实质器官破裂致内出血者一血红蛋白、红细胞计数及血细胞比容下降 泌尿系损伤者一尿中可见红细胞 合并胰腺损伤者一血、尿淀粉酶升高
诊断性腹腔穿刺术和腹腔灌洗术
阳性率(抽到不凝血)可达90%以上,尤其是患者昏迷、病情危重、不易搬动等情况下腹腔穿刺尤为重要,判断腹腔内脏有无损伤和哪类脏器损伤
抽到不凝血,提示实质脏器破裂导致内出血,因为腹膜的去纤维作用而使血液不凝固
诊断性腹腔镜检查:严密观察,必要时剖腹探查
剖腹探查指征:
①全身情况有恶化趋势,出现口渴、烦躁、脉率增快或体温及白细胞计数上升或红细胞计数进行性下降者 ②腹痛和腹膜刺激征有进行性加重或范围扩大者 ③肠鸣音逐渐减弱、消失或腹部逐渐膨隆 ④膈下有游离气体,肝浊音界缩小或消失,或出现移动性浊音 ⑤积极救治休克而情况不见好转或继续恶化者 ⑦腹腔穿刺抽出气体、不凝血、胆汁、胃肠内容物等 ⑥消化道出血者 ⑧直肠指诊有明显触痛
腹部损伤处理
腹壁闭合性损伤和盲管伤处理原则同其他软组织的相应损伤一致
穿透性开放手术,闭合性腹内损伤多需急诊手术
穿透性损伤,如伴腹内脏器或组织从腹壁伤口突出,可用消毒碗覆盖保护,勿强行回纳,以免加重腹腔污染,回纳应在手术室经麻醉进行
对暂时不能明确有无腹部内脏损伤的病人
应密切观察: ①每15-30min监测一次生命体征变化并记录 ②每30min检查一次腹部体征的变化 ③每30-60min测定红细胞数、血红蛋白及血细胞比容的变化 ④必要时每30-60min作一次 B 超检查或诊断性腹腔穿刺术或灌洗术
观察期少搬动病人,暂禁食、补液,以防治休克发生; 呕吐或腹胀明显者,行胃肠减压及给予广谱抗生素防治腹内感染; 烦躁者可适当镇静,但禁用吗啡类止痛药; 不能进食者加强营养支持
观察期病人出现:腹膜炎症状、体征加重,内出血或失血性休克时,应及时行手术探查
有休克者,积极抗休克好转(收缩压回升90mmHg以上)后及早手术,如因内出血所致休克,应抗休克同时迅速手术,挽救生命
有腹膜炎者,纠正水、电解质及酸碱失衡,早期使用有效、广谱抗生素,尽早手术探查,去除腹内病灶,引流腹腔积液
手术探查遵循"先止血,后修补"原则,对胃肠道穿破性损伤,先处理污染重的,再处理污染轻的
脾破裂
①最常见的腹腔脏器损伤 ②诊断:脾破裂=左季肋部损伤+休克 ③首选检查:腹腔抽出不凝血 ④治疗:脾切除
脾最易受损伤的器官,发生率在腹部创伤中高达40%-50%,在腹部闭合性损伤中占20%-40%,在腹部开放性损伤中占10%左右 慢性病理改变的脾更易破裂
病理分型
中央型破裂(破裂在脾实质深部) 被膜下破裂(破裂在脾实质周边部) 真性破裂(破损累及被膜)
临床特点
①腹痛始于左上腹,可放射至左肩背部,以后逐渐扩展为全腹痛 ②内出血、休克 ③左上腹部压痛、轻微反跳痛及肌紧张 ④移动性浊音阳性,肠鸣音减弱
脾损伤分级
I级:脾被膜下破裂或被膜及实质轻度损伤,手术所见脾裂伤长度≤5.0cm,深度≤1.0cm lI 级:脾裂伤总长度>5.0cm,深度>1.0cm,但脾门未累及,或脾段血管受损 III 级:脾破裂伤及脾门部或脾脏部分离断,或脾叶血管受损 IV 级:脾广泛破裂,或脾蒂、脾动静脉主干受损
诊断要点
①左下胸或左上腹外伤史 ②伤后左上腹痛及内出血表现 ③红细胞计数和血红蛋白检查进行性下降(脾为免疫器官) ④ X 线显示脾轮廓不清、脾区阴影增大、左隔升高,膈活动受限 ⑤腹腔穿刺抽出不凝集鲜血一般可确诊
处理
①诊断明确后原则上急症手术治疗,"抢救生命第一,保脾第二",条件允许下尽量保脾,尤其是婴幼儿患者 ②脾被膜下血肿需观察1-2周卧床休息,对症处理 ③失血性休克者边抗休克边手术治疗
手术方式
脾切除术——适用于粉碎性或病理性脾破裂或脾多处损伤不能缝合、修补者 脾部分切除或脾修补术——适于脾边缘小损伤 脾自体移植术——适于儿童
肝破裂
①诊断:肝破裂=出血和腹膜刺激征 ②首选检查: B 超 ③治疗:肝修补术 ④主要危险:失血性休克,胆汁性腹膜炎,继发性感染
肝脏损伤在腹部损伤中占20%-30%,右肝破裂较左肝多,肝破裂如肝静脉主干有损伤,有并发空气栓塞的可能,肝破裂常有胆道出血,肝损伤常合并胆汁性腹膜炎 按损伤范围分类:中央型破裂、被膜下破裂、真性破裂
临床特点
腹痛始于右上腹,肝膈面损伤疼痛可放射至右肩背部 内出血表现,腹膜刺激征明显(全腹压痛、反跳痛及肌紧张,肝损伤后可能会有胆汁溢出) 移动性浊音阳性,肠鸣音减弱或消失
肝损伤分级
I级:肝实质裂伤深≤1.0cm,范围小的包膜下血肿 lI 级:裂伤深1.0-3.0cm,范围局限性,含周围性穿透伤 III 级:裂伤深>3cm,范围广,含中央型穿透伤 IV 级:肝叶离断、损毁,含巨大中央型血肿; V 级:肝门或肝内大血管或下腔静脉损伤
诊断要点
有右下胸或右上腹外伤史 伤后出现右上腹、全腹痛及腹膜炎和内出血表现 红细胞计数、血红蛋白进行性下降,白细胞计数明显升高, X 线检查:右隔升高、膈活动受限,肝影增大变形 B 超及 CT 检查可根据肝的大小、完整性及实质密度作出诊断 右下腹穿刺可抽得不凝血液或胆汁即可确诊
处理
肝损伤诊断明确,原则上应及早手术 手术目——彻底清创、确切止血、消除胆汁溢漏、有效引流和处理其他脏器的损伤
手术方式
暂时控制出血,尽快查明伤情 清创缝合术 肝动脉结扎术 肝切除术 纱布填塞法
肝损伤累及主肝静脉或下腔静脉
扩大或胸腹联合切口显露,采用带蒂大网膜填塞后,用粗针线将肝破裂伤缝合、靠拢;无效时行全肝血流阻断,缝合静脉破裂口
胰腺损伤
①最常见漏诊的内脏损伤 ②胰腺假性囊肿一胰腺損伤+腹部固定肿块 ③最有意义检查:诊断性腹部穿刺 ④治疗:保守治疗
胰腺损伤约占腹部损伤1%-2%,系上腹部强力挤压暴力直接作用于脊柱所致,胰腺位于腹膜后,位置深而隐蔽,单独损伤机会小,常合并临近器官损伤,早期不易发现,且容易漏诊,常并发胰瘘,其死亡率高达20%
临床特点
胰腺损伤部位与暴力作用点有关
暴力作用于上腹正中,多为胰颈、体损伤 暴力作用于脊柱左侧,多为胰尾损伤
上腹部剧烈持续性腹痛,牵涉背部或肩部,伴恶心呕吐,早期可发生休克 全腹有明显压痛、反跳痛及肌紧张,但以上腹部为最显著
诊断要点
上腹部受暴力作用后出现剧烈腹痛,伴恶心、呕吐,上腹部有明显腹膜刺激征
超声可发现胰腺回声不均和周围积血、积液 CT 能显示胰腺轮廓是否整齐及周围积血、积液 白细胞计数及中性粒细胞比例增高 血、尿及腹腔液淀粉酶升高,有助于确诊
鉴别诊断
急性胰腺炎、胃十二指肠溃疡等鉴别
处理
积极抗休克治疗,禁食、补液、扩容 胰腺损伤应早期手术探查 手术原则:止血、合理切除胰腺、控制胰腺外分泌、处理合并伤和充分引流
手术方式
胰腺部分损伤,主胰管未断者——行褥式缝合,放置引流 胰体尾断裂者——头侧胰管结扎,断面缝合,尾侧胰体尾切除,放置引流 胰头断裂者——头侧主胰管结扎,断面缝合;尾侧断面与空肠行 Roux - en - Y 吻合,放置引流 胰头合并十二指肠或胆道下端损伤——可行十二指肠憩室化手术或胰头十二指肠切除术。但后者手术死亡率高,应慎重考虑 合并胰瘘者——除加强引流外,可配合使用生长抑素如奥曲肽、施他宁及全胃肠外营养支持( TPN )治疗
胃和十二指肠损伤
①十二指肠水平部属于腹膜外位器官 ②损伤:腹膜 X 线平片发现腹膜后积气
胃损伤约占腹部损伤3.16%,只在饱食时偶可发生,可见膈下游离气体,肝浊音界消失,腹痛腹膜刺激征,治疗以修补缝合为主,损伤广泛者,宜行部分切除术 十二指肠大部分在腹膜后,损伤多发生在十二指肠第二、三部
临床特点
损伤在十二指肠的腹腔部分:大量胰液、胆汁溢入腹腔,早期发生右上腹剧痛,迅速蔓延至全腹,引起全腹膜炎
损伤在十二指肠腹膜后部分:
早期可无明显腹部症状,及时识别有困难,有以下症状应该警惕:
①上腹部外伤后,出现右上腹或腰背部持续性疼痛伴发热及恶心、呕吐 ②出现全腹膜炎或腰背部蜂窝织炎,腹膜炎以右上腹为主 ③ X 线平片发现腰大肌轮廓模糊,有时见腹膜后呈花斑状改变(积气) ④ CT 显示腹膜后及右肾前间隙有气泡 ⑤直肠指诊捻发音,提示气体已到达盆腔腹膜后间隙 ⑥白细胞计数及腹腔淀粉酶显著增高; ⑦腹腔穿刺抽出胆汁样内容物或口服水溶性碘剂可见碘剂外溢即可确诊
处理
尽早手术探查,及时手术治疗 术前作好充分准备 纠正水、电解质及酸碱失衡 迅速扩容、抗休克,早期使用有效抗生素
十二指肠腹膜后血肿,组织黄染或在横结肠系膜根部有捻发音,均提示十二指肠腹膜后破裂可能
手术方式
十二指肠破口小——直接行二层缝合(单纯修补术)
十二指肠破口较大
①将一小段带蒂的空肠管,剖开修剪后覆盖于裂口处,并与裂口边缘缝合,修补处附近放置乳胶管引流 ②分别经胃和空肠造瘘置管,充分减压十二指肠修补处的远、近侧,以保证修补处的愈合 ③采用空肠祥与十二指肠破裂处按 Roux - en - Y 吻合口原则进行修补胰十二指肠第二段损伤,行胆总管切开、 T 管引流合并胆总管损伤行胆总管空肠或十二指肠吻合
合并胰腺损伤——行十二指肠憩室化或胰十二指肠切
小肠损伤
①肠道损伤中发病率最高 ②腹膜炎出现最早 ③治疗:修补、小肠部分切除术
小肠占中、下腹部大部分,受伤机会较多 小肠损伤后,具有强烈化学刺激的小肠液溢入腹腔,立即引起化学性腹膜炎 如肠壁裂口小,易被食物残渣、纤维蛋白或肠粘连堵塞,流出肠内容物少,可无腹膜炎表现
临床特点
腹部受伤后立即出现剧烈腹痛,逐渐蔓延至全腹,伴恶心、呕吐,合并系膜血管损伤——可出现内出血、贫血、甚至休克表现,腹胀、腹式呼吸减弱或消失 全腹压痛、反跳痛、肌紧张——以肠损伤破裂处最显著 肠鸣音减弱或消失,腹腔穿刺可抽出黄绿色小肠内容物
诊断要点
有腹部外伤 有腹痛及腹膜炎体征,或并发内出血表现 白细胞计数及中性粒细胞比例升高,或并发红细胞、血红蛋白进行性下降,腹穿抽出肠内容物可确诊
处理:小肠损伤诊断明确,应立即手术
手术方式
对单个小穿孔——横向缝合修补为主
以下情况行肠部分切除吻合术:
小肠壁有多处穿孔 肠壁裂口大或裂口周围肠壁组织挫伤严重者 肠系膜损伤后影响肠壁的血供者 肠管有大部分或完全断裂者 肠壁内或系膜缘有较大血肿者 肠管严重挫伤、血运障碍者
结肠、直肠损伤
结肠
①腹膜炎出现较晚但较严重(含细菌量多) ②手术应以结肠造口术或肠外置为主,3~4周病情好转后再关闭痿口
直肠
①损伤在腹膜反折之上,腹膜炎出现较晚,但较严重; ②损伤在腹膜反折之下,引起严重的直肠周围感染,并不表现为腹膜炎; ③直肠肠上破裂首选剖腹+修补术,直肠肠下破裂首选引流直肠周围间隙
临床特点
腹腔内结、直肠损伤
持续性腹痛,伴恶心、呕吐,严重者可发生休克;可有便血或肛门内出血,出血量大者可发生失血性休克
腹膜后结肠损伤
腹膜后感染,如腰背部持续性疼痛、红肿及压痛等
腹膜反折以下直肠损伤
便血、骨盆直肠间隙、坐骨直肠间隙感染、脓肿形成,或经会阴部、胝尾部伤口有粪便溢出
腹膜后结、直肠损伤,因腹部症状、体征不明显而容易漏诊,常导致严重的腹膜后间隙的感染
诊断要点
有腹部外伤史 腹痛、腹膜炎或腹膜后感染征象 白细胞计数和中性粒细胞比例增加,直肠指检或直肠镜检可确定直肠损伤部位、破口大小及范围,腹腔穿刺抽出粪臭样或粪内容物即可确诊
处理
结、直肠损伤诊断明确,应及早手术 由于结、直肠肠壁薄,血供差,肠腔含菌种类多、数量大,故其手术治疗有其特殊性
手术方式
1.伤口裂孔小、腹腔污染轻、全身情况好的病人可行一期修补或一期切除(限右半结肠) 2.腹内结肠损伤,腹腔污染重者,将裂孔缝合修补后,在损伤近侧结肠造痿,于修补处安置引流管 3.结肠损伤重、裂口大,全身情况差者,先行结肠外置或造口,待3-4周后,病人情况好转时再行瘘口封闭 4.腹膜后结、直肠损伤、除按2处理外,于腹膜后放置引流,有脓肿者应行切开引流,直肠损伤缝合修补后,行乙状结肠造口术,一般于术后2-3个月后再行瘘口封闭术 5.对并发其他损伤,如腹膜后血肿、骨盆骨折、膀胱损伤等作相应处理
腹膜后血肿
外伤性腹膜后血肿多系高出坠落、挤压、车祸等所致腹膜后脏器、骨盆或下段脊柱骨折和腹膜后血管损伤引起
临床特点:多为闭合性损伤,且多有合并伤(腹膜后脏器)
诊断要点
骼腰部瘀斑( GreyTurner 征),内出血、腰背痛和肠麻痹 伴尿路损伤者常有血尿 血肿进入盆腔可有里急后重 直肠指诊触及前区伴有波动感的隆起 超声、 CT 多能发现
处理
除生命体征平稳的小血肿可先行观察、保守治疗外,合并大血管、内脏损伤时多须手术
积极防治休克和感染,剖腹探查中需探查血肿的情况:
后腹膜破损者 后腹膜无破损,但血肿范围有扩展时 后腹膜无破损,但血肿位置位于两侧腰大肌外缘、膈脚和岬之间
探查时尽量找到并控制出血点,无法控制时用纱布填塞,术后4-7日逐渐取出填塞纱条,以防感染(并发症:感染)
损伤性外科
病理生理:低体温、代谢性酸中毒和凝血障碍(死亡三联征)
治疗三阶段
首次简短剖腹手术 ICU 复苏 确定性手术
应用损伤控制性手术发挥缩减操作时间、止血作用,对加快恢复,防范感染,降低多次大出血导致的死亡率意义重大